|
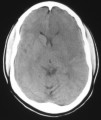
Mujer de 37 años sin antecedentes personales de interés. Acudió a Urgencias por alteración del comportamiento y vómitos. Llegó consciente, con tendencia al sueño, pupilas medias, isocóricas, normorreactivas, con rigidez generalizada, sin signos de focalidad neurológica, hemodinámicamente estable, afebril. Hemograma y bioquímica sin hallazgos patológicos. Cannabis y benzodiacepinas positivos en orina (había recibido sedación con midazolam). En la TC craneal se aprecia hipodensidad frontal izquierda y borramiento de los ganglios de la base en ese lado, así como compresión incipiente del asta frontal del ventrículo lateral izquierdo (fig 1).
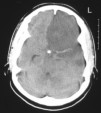
Tras 24 horas en observación presentó disminución progresiva del nivel de conciencia, por lo que se realizó nuevo TAC (fig 2), que mostró hipodensidad en el territorio de las arterias cerebral media y cerebral anterior izquierdas, con desplazamiento de estructuras de la línea media, por lo que ingresó en UCI. En ese momento, tenía una puntuación en la escala de Glasgow de 7 puntos (M5, O1, V1), con midriasis izquierda y el resto de pares craneales normales, rigidez de decorticación con hemicuerpo derecho. Normotensa, afebril y sin hallazgos patológicos en la analítica de ingreso excepto CPK mayor de 3.000.
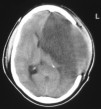
Dada la situación neurológica, se realizó intubación orotraqueal y se inició monitorización de presión intracraneal. La PIC inicial fue de 17 mm Hg, con aumento progresivo a pesar de las medidas antiedema (manitol, salino hipertónico), por lo que a las 8 horas de ingreso en UCI se realizó hemicraniectomía frontotemporoparietal izquierda con plastia de duramadre, sin reposición de hueso (fig 3). A pesar de estas medidas, la enferma llegó a requerir perfusión de pentobarbital para control de la PIC, que alcanzó cifras de hasta 25 mm Hg postcraniectomía.
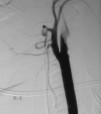
Se realizó arteriografía (fig 4), que objetivó disección de la arteria carótida interna izquierda desde el bulbo hasta el fragmento infracavernoso, con sospecha de trombo luminal en la luz del bulbo y distal a la arteria oftálmica, sin circulación colateral, por lo que se inició anticoagulación oral.
La evolución posterior fue buena (fig 5), pudiéndose retirar las medidas antiedema, la sedación y la ventilación mecánica tras 17 días de ingreso. Fue trasladada a planta cuatro días más tarde consciente, con afasia motora, dirigiendo la mirada y movilizando de forma ordenada el hemicuerpo izquierdo, retirando en flexión el hemicuerpo derecho con hipertonía braquial y obedeciendo órdenes sencillas. Persistía la parálisis facial supranuclear derecha, con el resto de pares craneales normales.
Pregunta nº 1: Las medidas iniciales que se deben instaurar en un paciente con infarto cerebral extenso cuya situación neurológica se deteriora debido a la formación de edema cerebral, de acuerdo con la American Heart Association, son:
-
Cirugía descompresiva e hipotermia.
-
Coma barbitúrico y suero salino hipertónico.
-
Agentes osmóticos e hiperventilación moderada.
-
Esteroides y craniectomía descompresiva.
Pregunta nº 2: Los factores que influyen de forma más decisiva en la eficacia de la hemicraniectomía descompresiva en el ictus isquémico son:
-
Precocidad y PIC precraniectomía.
-
Localización y amplitud.
-
Amplitud y estado neurológico.
-
Amplitud y precocidad.
Pregunta nº 3: La disección espontánea de arteria carótida interna:
-
Es una causa excepcional de ictus isquémico.
-
Cuando ocurre, es más frecuente en su porción intracraneal.
-
En su etiopatogenia intervienen factores comunes de daño vascular como son el tabajo, la hipertensión arterial y los anticonceptivos orales.
-
Se le está otorgando importancia a las infecciones recientes como desencadenante de disección de arterias cervicales.
Pregunta nº 4: La disección espontánea de la arteria carótida interna:
-
Debuta clínicamente con manifestaciones isquémicas (hemiplejia contralateral a la disección, lo más frecuente).
-
La cefalea, cuando aparece, es brusca y punzante, seguida de deterioro neurológico y evolución fulminante (imitando la HSA de grados altos de Hunt-Hess).
-
La arteriografía es el diagnóstico de elección, puesto que permite detectar en un amplio porcentaje de casos el desgarro de la íntima o una doble luz vascular.
-
La combinación del Doppler-color con la ultrasonografía convencional proporciona la información más útil para la detección y el seguimiento de la disección de arterias cervicales.
Pregunta nº 5: En la disección de las arterias cervicales:
-
El tratamiento de elección es la angioplastia con balón y el emplazamiento de prótesis (stent).
-
Está contraindicado el uso de fármacos antitrombóticos (antiagregantes o anticoagulantes)
-
La disección recidiva en un amplio porcentaje de casos, especialmente tras el primer año, y en la misma localización.
-
El tratamiento con fibrinolisis (intravenosa / intraarterial), puede resultar beneficioso en algunos casos.
Ana de Pablo Hermida, Gloria Andrade Vivero, Eduardo Palencia Herrejón
Servivio de Medicina Intensiva
Hospital Gregorio
Marañón, Madrid
©REMI, http://remi.uninet.edu. Diciembre
2003.